
La evidencia clínica obtenida a partir de estudios realizados en hermanos sugiere que la intervención a tiempo ofrece múltiples oportunidades para mejorar los resultados en pacientes a través de un tratamiento específico de la enfermedad y el inicio temprano de TRE, si se encuentra disponible.1-6
Se ha demostrado que la TRE, independientemente del momento del inicio, mejora los parámetros clínicos claves, tales como mediciones pulmonares y de resistencia, que son críticas para la calidad de vida, el mantenimiento de la ambulación y las actividades de la vida diaria.7,8
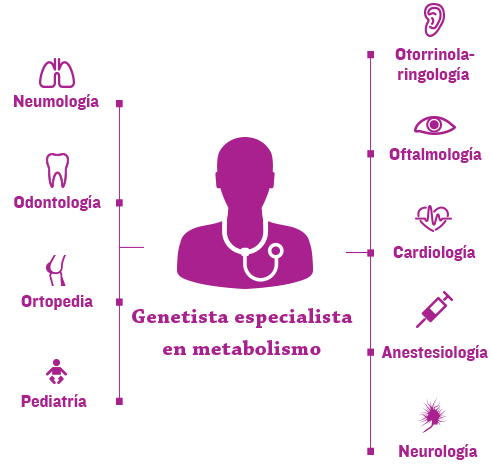
La nueva era de cuidado de enfermedades genéticas, complejas y progresivas, tales como las mucopolisacaridosis (MPS), depende de la coordinación eficiente del equipo de salud de cada paciente a través de un hogar médico.1
Normalmente los genetistas y/o especialistas en metabolismo se encuentran en el centro del hogar médico y ayudan a coordinar la atención multidisciplinaria y un plan de tratamiento personalizado.2,3
Los neurólogos tienen un rol fundamental en la atención coordinada multidisciplinaria. El compromiso cerebral y espinal son algunas de las principales características de la enfermedad, y algunas manifestaciones pueden ser tratadas con una intervención quirúrgica.3‐6
Los signos y síntomas pueden variar ampliamente en cuanto a la frecuencia y progresión de la enfermedad en todos los subtipos MPS, dentro del mismo subtipo, es por eso que la evaluación neurológica continua es un componente clave del tratamiento efectivo de estos pacientes.3‐6

Muchos tipos de MPS cuentan con guías de manejo disponibles y recomendaciones consensuadas específicas de la especialidad con respecto a la atención de por vida de MPS. Generalmente, guías recomiendan2,4:
Para los neurólogos que tratan pacientes con MPS, el conocimiento del compromiso neurológico exacto asociado con el subtipo MPS específico del paciente puede orientar los enfoques de tratamiento adecuados.2
A continuación se describen las características neurológicas comunes de MPS por subtipo.
Existe una cantidad de revisiones de expertos que establecen las últimas prácticas para la evaluación y el monitoreo de anomalías cerebrales y espinales en pacientes con MPS.3-5,8 Para muchas subtipos de MPS también existen guías de tratamiento y recomendaciones consensuadas específicas de neurología con respecto a la atención crónica.3,7,9
Estas revisiones y guías incluyen las siguientes recomendaciones generales:
Los objetivos de estas evaluaciones neurológicas en pacientes con MPS incluyen lo siguiente4,5,8:
A modo de ejemplo, las tablas a continuación describen los programas sugeridos para la evaluación neurológica general y específicamente espinal de los pacientes con Morquio A (MPS IVA), un subtipo MPS con anomalías espinales predominantes.
Como se explicó anteriormente, además de las imágenes cerebrales y espinales, existen pilares fundamentales de evaluación neurológica en pacientes con MPS.3,5,8
Adaptado de Solanki 2013.
A continuación se describen los hallazgos cerebrales y espinales comunes de MRI de acuerdo con el subtipo MPS.
Las imágenes espinales, tanto iniciales como constantes, son críticas para los pacientes con MPS, ya que las anormalidades espinales representan una gran proporción de las manifestaciones neurológicas y pueden llevar a la paraplejía, cuadriplejía, y muerte.4 Especialmente en Morquio A y MPS VI, las anomalías espinales son algunas de las características con mayor predominancia en la enfermedad neurológica y frecuentemente requieren intervención quirúrgica.4-6
La evaluación minuciosa del riesgo y la estratificación de anomalías espinales en MPS generalmente consisten en5:
Las características de MRI más comúnmente asociadas con MPS incluyen estas anomalías de vértebra/disco y anomalías de la unión craneocervical4:
Las imágenes cerebrales obtenidas por MRI son otro componente clave en la evaluación inicial y en el monitoreo continuo del paciente. La mayoría de los subtipos MPS (I, II, III, VII) están asociados con anomalías MRI consistentes con una etiología neurológica progresiva y primaria.4,8
En pacientes con enfermedades MPS con progresión neurológica primaria, las características a continuación son los hallazgos de MRI más comunes en el cerebro4,6:
Cabe destacar que una característica MRI singular descripta en pacientes con enfermedades MPS con progresión neurológica primaria es la apariencia ‘‘panal de abejas” de los ganglios basales y el tálamo.4 En varios informes de casos de enfermedades MPS se han descripto otras características de MRI, aunque éstas se observan con una frecuencia mucho menor.
Los sistemas de clasificación MRI existentes tanto para la enfermedad de médula espinal como para el cerebro en MPS están diseñados para estandarizar los procedimientos para la evaluación y monitoreo de las alteraciones neurológicas obtenidas por imágenes en pacientes con MPS, para poder ofrecer un tratamiento adecuado antes de que se produzca un daño irreversible. Estos sistemas de clasificación se detallan en las tablas a continuación.8
La frecuencia de las evaluaciones y participación de especialistas específicos varía según los distintos tipos de MPS. En pacientes con enfermedades MPS asociadas con complicaciones primarias neurodegenerativas y cognitivas, tales como MPS I, II, y III, se recomiendan evaluaciones psiquiátricas y de comportamiento neurológico adicionales.4-6
Además de las evaluaciones específicas de la especialidad que deben realizarse para favorecer resultados positivos a largo plazo en pacientes con MPS, el médico coordinador, normalmente el genetista y/o especialista en metabolismo, puede realizar algunas acciones importantes con relación a la salud en general. Su rol en educar a otros profesionales de la salud (ej. dentistas, fisioterapeutas, pediatras, médicos de familia), a las familias sobre la enfermedad y las estrategias generales de cuidado, es crítico y deben incluir lo siguiente:
Tanto las evaluaciones específicas de la enfermedad como los exámenes físicos e intervenciones generales de salud deben seguir los lineamientos recomendados, que pueden variar según el subtipo de MPS.
Los avances en el tratamiento de enfermedades MPS favorecen los resultados a largo plazo en pacientes, por lo que se necesitan nuevos enfoques de atención de por vida.
Con el paso de los años, algunos pacientes aprenden a manejar su propio salud, y esto hace que la transición del cuidado del médico al escenario adulto sea crítica.3 Los médicos deben asegurar lo siguiente:
La transición de la atención pediátrica a la adulta y la atención a largo plazo son áreas fundamentales a tener en cuenta en los planes de atención de pacientes adolescentes y adultos.3 Las consideraciones a largo plazo son mejor abordadas en un centro con amplia experiencia en MPS, y requieren una coordinación minuciosa entre las especialidades.3,13 Las cuestiones a largo plazo incluyen, pero no se limitan a las siguientes:
La atención a largo plazo de enfermedades MPS—incluyendo evaluaciones continuas y estrategia de transición específica del centro desde la atención pediátrica hasta la adulta— puede llevar a una mejora considerable en la calidad de vida y a un mejor futuro para los pacientes.3,6,13
Debido a que las manifestaciones clínicas de las mucopolisacaridosis (MPS) son multisistémicas, se requiere un enfoque multidisciplinario, específico del paciente, para reconocer y manejar las complicaciones de manera proactiva. La participación del neurólogo en este proceso es de fundamental importancia ya que el tratamiento quirúrgico de complicaciones espinales (ej, fusión y/o descompresión cervical) es generalmente necesario.1
Los pacientes con MPS normalmente atraviesan una cantidad de cirugías durante sus vidas. Un estudio de evolución natural que evaluó un cohorte de 325 pacientes con Morquio A (MPS IVA) halló que más del 70% de los pacientes fue sometido por lo menos a una cirugía.2

Los pacientes con MPS tienen una tasa alta de mortalidad perioperatoria debido a múltiples factores, incluyendo la obstrucción de las vías superiores e inferiores, inestabilidad cervical espinal, insuficiencia respiratoria, morbidez cardiovascular, e infecciones frecuentes.2-4 Por ejemplo, las complicaciones quirúrgicas resultaron en una tasa de mortalidad del 11% en pacientes con Morquio A (n=27).5
Es fundamental crear un plan quirúrgico que involucre a un equipo multidisciplinario de especialistas que también tenga experiencia, preferentemente, en el manejo de pacientes con MPS.3
La atención neurológica del paciente quirúrgico suele incluir el tratamiento quirúrgico de complicaciones espinales. Los objetivos generales de la cirugía de columna en pacientes con MPS incluyen1:
A continuación encontramos otras intervenciones quirúrgicas neurológicas específicas:
Las indicaciones para cirugía de columna incluyen el desarrollo de reflejos anormales y deficiencias neurológicas en el examen neurológico con inestabilidad, o compresión medular con cambio de señal en resonancia magnética (incluso sin síntomas).1
La evaluación del riesgo quirúrgico y el monitoreo perioperatorio son componentes fundamentales de un plan quirúrgico personalizado, pueden reducir tambíen el riesgo de resultados adversos de la cirugía y de muerte en pacientes con MPS.1,3,11
References: 1. McGill JJ, Inwood AC, Coman DJ, et al. Enzyme replacement therapy for mucopolysaccharidosis VI from 8 weeks of age—a sibling control study. Clin Genet. 2010;77(5):492-498. doi:10.1111/j.1399-0004.2009.01324.x. 2. Furujo M, Kubo T, Kosuga M, Okuyama T. Enzyme replacement therapy attenuates disease progression in two Japanese siblings with mucopolysaccharidosis type VI. Mol Genet Metab. 2011;104(4):597-602. doi:10.1016/j.ymgme.2011.08.029. 3. Clarke LA. Pathogenesis of skeletal and connective tissue involvement in the mucopolysaccharidosis: glycosaminoglycan storage is merely the instigator. Rheumatology (Oxford). 2011;50(suppl 5):v13-18. 4. Lehman TJA, Miller N, Norquist B, Underhill L, Keutzer J. Diagnosis of the mucopolysaccharidosis. Rheumatology. 2011;50(suppl 5):v41-v48. 5. Morishita K, Petty RE. Musculoskeletal manifestations of mucopolysaccharidosis. Rheumatology. 2011;50(suppl 5):v19-v25. doi:10.1093/rheumatology/ker397. 6. Muenzer J, Beck M, Eng CM, et al. Long-term, open-labeled extension study of idursulfase in the treatment of Hunter syndrome. Genet Med. 2011;13(2):95-101. doi:10.1097/GIM.0b013e3181fea459. 7. Hendriksz C. Improved diagnostic procedures in attenuated mucopolysaccharidosis. Br J Hosp Med. 2011;72(2):91-95. 8. Muenzer J. Early initiation of enzyme replacement therapy for the mucopolysaccharidosis. Mol Genet Metab. 2014;111(2):63-72. doi:10.1016/j.ymgme.2013.11.015. 9. Hendriksz CJ, Berger KI, Giugliani R, et al. International guidelines for the management and treatment of Morquio A syndrome. Am J Med Genet Part A. 2014;9999A:1-15. doi:10.1002/ajmg.a.36833. 10. Bagewadi S, Roberts J, Mercer J, Jones S, Stephenson J, Wraith JE. Home treatment with Elaprase® and Naglazyme® is safe in patients with mucopolysaccharidosis types II and VI, respectively. J Inherit Metab Dis. 2008;31(6):733-737. doi:10.1007/s10545-008-0980-0. 11. BioMarin Pharmaceutical Inc. VIMIZIM Web site. http://www.vimizim.com/. Accessed December 21, 2015. 12. BioMarin Pharmaceutical Inc. Naglazyme Web site. http://www.naglazyme.com/. Accessed December 21, 2015. 13. Muenzer J, Wraith JE, Clarke LA, International Consensus Panel on the Management and Treatment of Mucopolysaccharidosis I. Mucopolysaccharidosis I: management and treatment guidelines. Pediatrics. 2009;123(1):19-29. doi:10.1542/peds.2008-0416.
References: 1. Agency for Healthcare Research and Quality. Defining the PCMH. https://pcmh.ahrq.gov/page/defining-pcmh. Accessed December 15, 2015. 2. Muenzer J. The mucopolysaccharidosis: a heterogeneous group of disorders with variable pediatric presentations. J Pediatr. 2004;144(suppl 5):S27-S34. 3. Hendriksz CJ, Berger KI, Giugliani R, et al. International guidelines for the management and treatment of Morquio A syndrome. Am J Med Genet Part A. 2014;9999A:1-15. doi:10.1002/ajmg.a.36833. 4. Zafeiriou DI, Batzios SP. Brain and spinal MR imaging findings in mucopolysaccharidosis: a review. AJNR Am J Neuroradiol. 2013;34(1):5-13. doi:10.3174/ajnr.A2832. 5. Solanki GA, Martin KW, Theroux MC, et al. Spinal involvement in mucopolysaccharidosis IVA (Morquio-Brailsford or Morquio A syndrome): presentation, diagnosis and management. J Inherit Metab Dis. 2013;36(2):339-355. doi:10.1007/s10545-013-9586-2. 6. Kakkis ED, Neufeld EF. The mucopolysaccharidosis. In: Berg BO, ed. Principles of Child Neurology. New York, NY: McGraw-Hill; 1996:1141-1166. 7. Muenzer J, Wraith JE, Clarke LA, International Consensus Panel on the Management and Treatment of Mucopolysaccharidosis I. Mucopolysaccharidosis I: management and treatment guidelines. Pediatrics. 2009;123(1):19-29. doi:10.1542/peds.2008-0416. 8. Lachman R, Martin KW, Castro S, Basto MA, Adams A, Teles EL. Radiologic and neuroradiologic findings in the mucopolysaccharidosis. J Pediatr Rehabil Med. 2010;3(2):109-118. doi:10.3233/PRM-2010-0115. 9. Giugliani R, Harmatz P, Wraith JE. Management guidelines for mucopolysaccharidosis VI. Pediatrics. 2007;120:405-418. doi:10.1542/peds.2006-2184. 10. Scarpa M, Almassy Z, Beck M, et al. Mucopolysaccharidosis type II: European recommendations for the diagnosis and multidisciplinary management of a rare disease. Orphanet J Rare Dis. 2011;6:72. doi:10.1186/1750-1172-6-72. 11. Neufeld EF, Muenzer J. The mucopolysaccharidosis. In: Scriver CR, Beaudet AL, Sly WS, Valle D, eds. The Metabolic and Molecular Bases of Inherited Disease. Vol 3. 8th ed. New York: McGraw-Hill; 2002:2465-2494. 12. James A, Hendriksz CJ, Addison O. The oral health needs of children, adolescents and young adults affected by a mucopolysaccharide disorder. JIMD Rep. 2012;2:51-58. doi:10.1007/8904_2011_46. 13. Coutinho MF, Lacerda L, Alves S. Glycosaminoglycan storage disorders: a review. Biochem Res Int. 2012;2012:471325. doi:10.1155/2012/471325.
References: 1. Solanki GA, Martin KW, Theroux MC, et al. Spinal involvement in mucopolysaccharidosis IVA (Morquio-Brailsford or Morquio A syndrome): presentation, diagnosis and management. J Inherit Metab Dis. 2013;36(2):339-355. doi:10.1007/s10545-013-9586-2. 2. Harmatz P, Mengel KE, Giugliani R, et al. The Morquio A clinical assessment program: baseline results illustrating progressive, multisystemic clinical impairments in Morquio A subjects. Mol Genet Metab. 2013;109(1):54-61. doi:10.1016/j.ymgme.2013.01.021. 3. Walker R, Belani KG, Braunlin EA, et al. Anaesthesia and airway management in mucopolysaccharidosis. J Inherit Metab Dis. 2013;36(2):211-219. doi:10.1007/s10545-012-9563-1. 4. Hendriksz CJ, Berger KI, Giugliani R, et al. International guidelines for the management and treatment of Morquio A syndrome. Am J Med Genet Part A. 2014;9999A:1-15. doi:10.1002/ajmg.a.36833. 5. Lavery C, Hendriksz C. Mortality in patients with Morquio syndrome A. J Inherit Metab Dis Rep. 2015;15:59-66. doi:10.1007/8904_2014_298. 6. Theroux MC, Nerker T, Ditro C, Mackenzie WG. Anesthetic care and perioperative complications of children with Morquio syndrome. Paediatr Anaesth. 2012;22(9):901-907. doi:10.1111/j.1460-9592.2012.03904.x. 7. Muenzer J. The mucopolysaccharidosis: a heterogeneous group of disorders with variable pediatric presentations. J Pediatr. 2004;144(suppl 5):S27-S34. 8. Scarpa M, Almassy Z, Beck M, et al. Mucopolysaccharidosis type II: European recommendations for the diagnosis and multidisciplinary management of a rare disease. Orphanet J Rare Dis. 2011;6:72. doi:10.1186/1750-1172-6-72. 9. Valayannopoulos V, Wijburg FA. Therapy for the mucopolysaccharidosis. Rheumatology (Oxford). 2011;50 Suppl 5:v49-59. doi:10.1093/rheumatology/ker396. 10. Spinello CM, Novello LM, Pitino S, et al. Anesthetic management in mucopolysaccharidosis. ISRN Anesthesiol. 2013;2013:1-10. doi:10.1155/2013/791983. 11. Vitale MG, Skaggs DL, Pace GI, et al. Delphi Consensus Report: Best practices in intraoperative neuromonitoring in spine deformity surgery: development of an intraoperative checklist to optimize response. Spine Deformity. 2014;2(5):333-339. doi:10.1016/j.jspd.2014.05.003. 12. Solanki GA, Alden TD, Burton BK, et al. A multinational, multidisciplinary consensus for the diagnosis and management of spinal cord compression among patients with mucopolysaccharidosis VI. Mol Genet Metab. 2012;107:15-24. doi:10.1016/j.ymgme.2012.07.018.